Svar på spørgsmål om medicin
Målet med den medicinske behandling er derudover også at undgå de psykiske, fysiske, kognitive og sociale konsekvenser, der kan følge med mange anfald.
Hvis medicinen skal virke, er det vigtigt, at man tager den, og at man tager den på den rigtige måde. Her har vi samlet en række råd og vigtig viden om medicinsk behandling og det at tage medicin.
Valg af epilepsimedicin
Medicinsk behandling af epilepsi påbegyndes, når der er stillet en epilepsidiagnose. Beslutningen om at starte forebyggende behandling, afhænger af risikoen for at få yderligere anfald og mulige konsekvenser af disse anfald. I denne beslutning indgår vurdering af, hvilken type anfald der er tale om, sammenholdt med risikoen for bivirkninger af medicinen. Det er afgørende, at behandlingen opstartes med patientens fulde accept og forståelse for at opnå god effekt, da medicinen skal tages for at virke.
Valget af epilepsimedicin afhænger af årsagen til epilepsien, alder, køn og eventuel andre sygdomme. Der skal også tages hensyn til, hvordan personen bedst kan indtage medicinen (piller, mikstur).
Når der er taget stilling til, hvilken medicin der skal gives, laver lægen oftest en optrapningsplan for medicinen. Der startes op på en lav dosis, som trappes langsomt op mens effekt og eventuelle bivirkninger overvåges i kombination med, at medicinkoncentrationen i blodet kontrolleres. I den periode bør man have tættere kontakt til sin læge end ellers. De fleste begynder på epilepsimedicin uden at være indlagt på sygehuset. Derfor skal du altid have nøje besked om, hvordan medicinen skal trappes op og en aftale med behandlingsstedet om, hvornår der skal følges op på behandlingen.
Spørg ind til din behandling
Det er vigtigt, at du forstår og føler dig tryg ved din behandling. Du skal vide, hvorfor du skal tage medicinen, hvordan og hvornår den tages, være tryg ved den optrapningsplan der er lavet, føle dig tryg ved medicinen og vide, hvilke bivirkninger du skal være særligt opmærksom på. Du skal også have en plan for opfølgning, og hvordan du kommer i kontakt med din epilepsisygeplejerske og læge ved behov uden for de planlagte kontroller.
Er du i tvivl om noget, så spørg din epilepsisygeplejerske eller epilepsilæge – spørg hellere for meget end for lidt og accepter ikke svar du ikke forstår! Skriv gerne dine spørgsmål ned inden dine samtaler med læge eller sygeplejerske.
Hvor godt virker epilepsimedicin
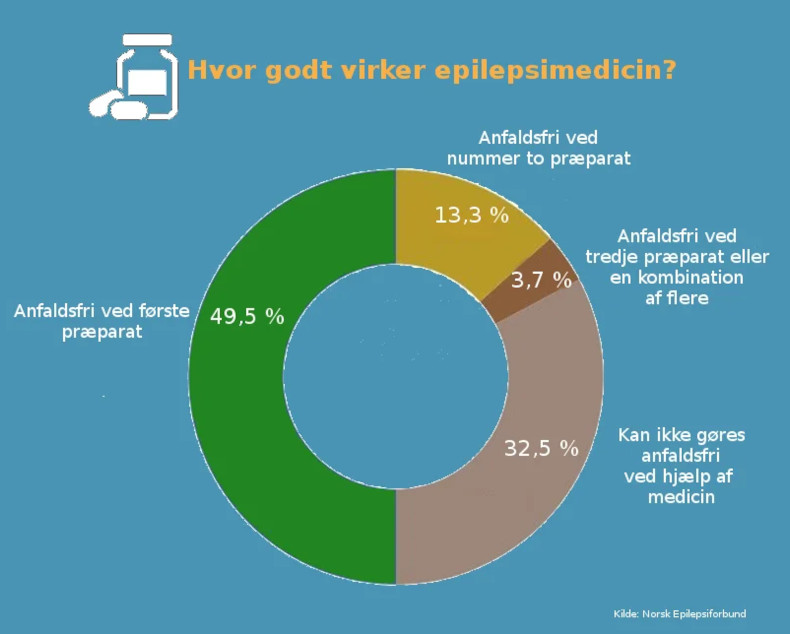
Ved nydiagnosticeret epilepsi kan 65-70% af patienterne forvente anfaldskontrol ved første eller andet valg af medicinsk behandling uden væsentlige bivirkninger.
Medicin og bivirkninger
Næsten alt medicin har en lang liste over mulige bivirkninger, når man læser indlægssedlen. Heldigvis er det langt fra alle, man risikerer at blive ramt af og en del vil være mest udtalt i starten af behandlingen.
Når man starter op på epilepsimedicin, starter man oftest med en lav dosis som så stille øges. Dette gøres for at vende kroppen til medicinen og derved undgå for kraftige bivirkninger, men også for at give mindst mulige effektive dosis. De fleste bivirkninger er relativt milde og forbigående, men i nogle tilfælde kan bivirkningerne være alvorlige.
Hvilke bivirkninger der ses, er forskelligt fra præparat til præparat og person til person. Hvert præparat har sine specifikke bivirkninger. Nogle er meget tydelige, som hvis man får en allergisk reaktion med udslet på grund af lamotrigin (behandlingen skal stoppes og lægen kontaktes). Andre kan være mere skjulte som med levetiracetam, hvor man kan blive træt eller irriteret. Derudover kan der være forskellige individuelle bivirkninger.
Det er vigtigt at tale med sin behandler om de bivirkninger, man oplever, så I sammen kan drøfte, om det er den rigtige behandling, eller om det skal overvejes at forsøge med medicinskifte.
De hyppigste bivirkninger ved epilepsimedicin
- Træthed
- Svimmelhed
- Hovedpine
- Koncentrationsbesvær
- Motorisk usikkerhed
- Nedsat eller øget appetit evt. kvalme
Må man droppe medicinen, hvis man er utilfreds med bivirkningerne?
Hvis man stopper sin behandling uden at det er talt igennem med ens behandler, så kan konsekvensen være meget alvorlig. Den værste komplikation er en svær status epilepticus, der er alvorlige epileptiske anfald, som ikke stopper af sig selv.
Hvis man overvejer at opgive medicinen, fordi de synes, at den giver flere sorger end glæder, så bør man sige til lægen, at man er utilfreds med behandlingen og hvorfor. Og hvis lægen ikke kan eller vil ændre på det, så indhent en second opinion – for eksempel hos et af de store sygehuse eller på Epilepsihospitalet. Man skal dog huske på, at en ny læge ikke altid kan trylle – der er en del patienter, hvor det er ikke muligt at komme af med anfaldene.
Indberetning af bivirkninger
Lægemiddelstyrelsen arbejder med at overvåge bivirkningerne ved de forskellige typer af medicin. Det er derfor vigtigt, at uventede bivirkninger indberettes til dem.
Når medicin godkendes og markedsføres, har man ikke altid fuldt kendskab til mulige bivirkninger ved medicinen. Derfor overvåges medicinen fortsat, efter den er markedsført. Bivirkningsindberetninger er derfor et vigtigt redskab til overvågning af medicin, og i sidste ende for patientsikkerheden.
Alle kan indberette bivirkninger, og du behøver ikke at bruge særlige fagudtryk, når du indberetter bivirkninger. Du finder skemaet til indberetningen på www.meldenbivirkning.dk. Du kan også bede din læge om at indberette den oplevede bivirkning. Under alle omstændigheder er det vigtigt, at din læge kender til dine oplevelser omkring bivirkninger.
Indberetningerne fra brugere af epilepsimedicin og deres pårørende har vist sig at give viden, som man ikke får via indberetningerne fra læger og andet sundhedspersonale.
Vær opmærksom på, at oplevelser omkring manglende virkning eller bivirkninger i forbindelse med substituering af medicin også bør indberettes. Du kan læse mere om substituering her
Gode grunde til at indberette bivirkninger
- Indberetninger af bivirkninger bruges løbende til at forbedre medicinsikkerheden
- Indberetningerne giver mulighed for at opdage helt nye eller hidtil ukendte bivirkninger
- Indberetningerne sikrer, at Sundhedsstyrelsen kan reagere hurtigt på uventede bivirkninger
- Indberetningerne fra brugere af epilepsimedicin handler oftere om alvorligere bivirkninger end hos andre medicintyper
- Vi reagerer forskelligt på medicin, så alle indberetninger af uventede bivirkninger har stor værdi
- Antallet af indberetninger fra medicinbrugerne selv, er faldet de seneste år
- Det tager kun 10 minutter at indberette en bivirkning på meldenbivirkning.dk
- Sundhedsstyrelsens rapporter om bivirkninger ved epilepsimedicin
Få nogle faste rutiner
Du skal tage epilepsimedicin hver dag, så gør det til en naturlig del af dagens rytme at tage medicin. Det kan være at tage medicinen med morgenmaden, aftensmaden, når du børster tænder, eller hvad der passer ind for dig. Hvis man tager epilepsimedicinen i forbindelse med et måltid, bliver medicinniveauet i blodet ofte mere jævnt og risikoen for bivirkninger mindre. Det vigtigste er dog, at medicinen tages hver dag og cirka på samme tid.
Det kan være en hjælp at sætte en daglig alarm på telefonen, bruge doseringsæsker, app med medicinpåmindelse (evt. appen Apoteket, hvor der er en medicinhusker) eller have andre faste rutiner omkring medicinen.
Hvis der skal tages medicin to gange dagligt, skal de gerne fordeles med cirka 12 timer mellem hver dosis. Det er med til at give den mest jævne fordeling af medicinen i kroppen og derved mindst mulig risiko for anfald.
Det er vigtigt, at du fortsætter med at tage medicinen, også selvom du ikke længere har anfald, da du ellers risikerer at få anfald igen. Tal med din læge, hvis du er i tvivl om du kan stoppe med medicinen.
Hvis du har glemt en dosis
Der er forskel på hvor hurtigt de forskellige typer medicin er ude af kroppen. På Indlaegssedler.dk kan du læse om din egen medicin. Under fanen ”Sådan skal du tage xxx” kan du læse, hvad du gør, hvis du har glemt en dosis.
Som hovedregel gælder, at hvis man har glemt at tage medicinen til sædvanlig tid, skal den glemte dosis tages, så snart man opdager det. Næste dosis tages til sædvanlig tid. Hvis den glemte dosis opdages, når man skal tage næste dosis, må man ikke tage dobbeltdosis.
Hos børn skal man give den glemte morgendosis med det samme, hvis det opdages inden frokosttid. Hvis det opdages senere på dagen, kan man evt. lave en aftale med sin epilepsisygeplejerske om at give enten halvdelen eller hele dosis og så tage aftendosis lidt senere den dag afhængigt af medicinens halveringstid, og hvor stabil barnets epilepsi er.
I tvivlstilfælde eller ved spørgsmål skal du kontakte dit behandlingssted.
Hvis du kaster op
Hvis du kaster op mindre end en halv time efter, at du har tage din medicin, så tag en ny dosis. Det samme gælder, hvis der er synlige tabletrester i opkastet.
Ved gentagne opkastninger kontaktes din læge.
Hvis du har diarre
Ved diarre, som varer få dage, er der ingen grund til at tage ekstra medicin, da medicinen vil nå at blive optaget i mave-/tarmkanalen. Hvis diarreen fortsætter, er det nødvendigt sammen med lægen at tage stilling til den fortsatte medicinske behandling.
Læs om din medicin
Alt medicin kan slås op på min.medicin.dk, hvor man kan læse om virkninger, bivirkninger, medicindoser mm. . Kan du ikke finde din medicin her, kan det være fordi produktet ikke er markedsført i Danmark og derfor kræver en udleveringstilladelse. Alle præparater har også en indlægsseddel, hvor du kan læse om medicinen. Indlægssedlerne kan du også finde på Indlaegsseddel.dk
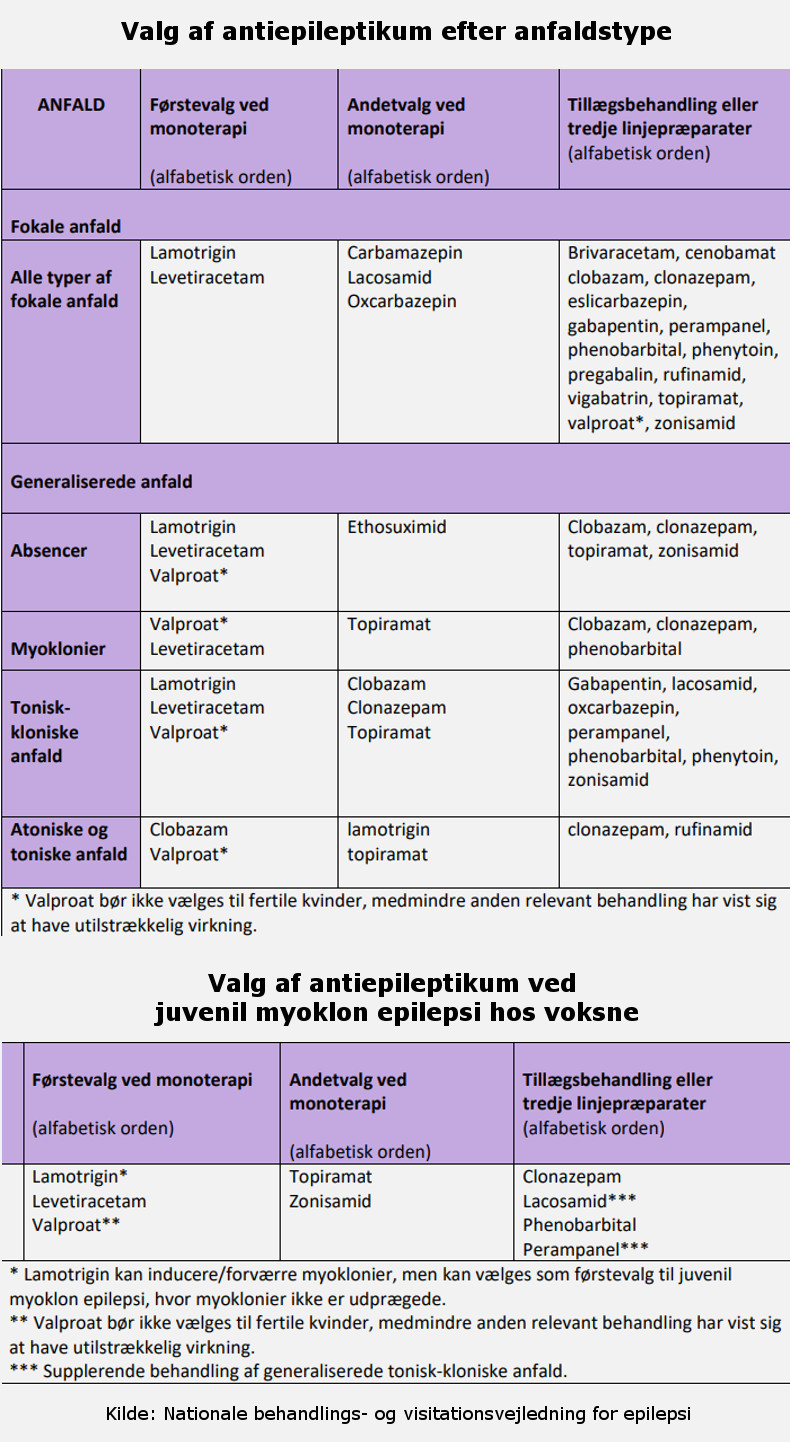
I National Behandlings- og Visitationsvejledning kan man i kapitel 5 læse om valg af epilepsimedicin til forskellige epileptiske sygdomme. Derudover er der på Dansk Neurologisk Selskabs hjemmeside et skema, der er lavet til læger, over de mest gængse epilepsipræparater.
Hvis medicin ikke gør en anfaldsfri
Ved nydiagnosticeret epilepsi kan 65-70% af patienterne forvente anfaldskontrol ved første eller andet valg af medicinsk behandling uden væsentlige bivirkninger.
Hvis første valg af medicin ikke giver anfaldskontrol eller har uacceptable bivirkninger, forsøges der en anden slags medicin. Det er hos nogle efterfølgende nødvendigt at prøve en kombination af to forskellige antiepileptika.
Hvis du har prøvet to-tre af de rette lægemidler i tilstrækkeligt høje doser uden at blive anfaldsfri, skal epilepsidiagnosen efterprøves, og det skal undersøges, om en anden behandling er en mulighed. Det kan være behandling med operation, VNS eller diæt. Her bør man tilbydes udredning på en af de specialiserede epilepsiklinikker eller på Epilepsihospitalet Filadelfia.
Epilepsimedicin kan øge risiko for knogleskørhed
Hos mennesker med epilepsi er risikoen for brud på knoglerne 2-6 gange højere end hos mennesker uden epilepsi. Når mennesker med epilepsi brækker knoglerne, sker det ofte i forbindelse med anfald, men det skyldes også, at de oftere end andre får knogleskørhed. 16-62 % af mennesker med epilepsi har knogleskørhed.
Ligesom hos alle andre, kan knogleskørheden skyldes faktorer som alder eller en usund levestil med fx rygning, alkohol eller for lidt motion. Men det kan også være epilepsimedicinen, der øger risikoen for knogleskørhed.
Halveringstiden afgør hvor tit medicinen skal tages
Afhængig af den medicin du får, skal den tages 1, 2 eller 3 gange om dagen, for at opnå en stabil koncentration af medicin i blodet. Når man har taget sin medicin, vil indholdet i blodet efter et stykke tid have nået sit maksimum, derefter falder koncentrationen igen. Den tid det tager, før koncentrationen er faldet til det halve, kaldes halveringstiden.
Det enkelte præparats halveringstid har indflydelse på, hvor hyppigt man skal tage medicin, så tiden imellem de enkelte doser skal svare til stoffets halveringstid. Det vil sige, at hvis halveringstiden er 12 timer, skal medicinen tages 2 gange dagligt.
Epilepsimedicin sammen med anden medicin
Når man får epilepsimedicin, skal man være opmærksom, hvis man samtidig tager anden medicin. Andre præparater kan påvirke epilepsimedicinen og omvendt. Det betyder, at medicinen kan virke enten svagere eller stærkere. Dette gælder også visse typer kosttilskud. Tal derfor altid med lægen om de præparater, du tager ved siden af epilepsipræparaterne, eller hvis du begynder på nye præparater samtidig med din epilepsimedicin. Det gælder både receptpligtigt medicin, håndkøbsmedicin, vitaminer og kosttilskud.
Hvis man for eksempel er i lamotrigin behandling, kan smertestillende medicin som paracetamol (panodil/pinex) øge anfaldsrisikoen, idet paracetamol kan nedsætte mængden af lamotrigin i kroppen. Derfor anbefales det at anvende anden smertestillende behandling.
På Lægemiddelstyrelsens side medicinkombination.dk kan man indtaste forskellige lægemidler, kosttilskud mv og se, om de påvirker hinanden.
P-piller og epilepsimedicin
Visse typer af epilepsimedicin kan gøre p-piller mindre effektive, og ved andre epilepsipræparater kan p-piller nedsætte epilepsimedicinens virkning. Så du skal altid tale med epilepsilægen, inden du begynder eller stopper med p-piller. Hvis man tager lamotrigen sammen med p-piller, kan der være behov for at øge dosis af lamotrigen. Dette kan kontrolleres ved at måle plasmakoncentrationen af lamotrigen før og efter start af p-piller.
Personlig behandlingsplan til akutte situationer
Det er altid vigtigt at få drøftet med behandlingsstedet, hvilke individuelle forholdsregler, der gør sig gældende i netop dit tilfælde i forbindelse med anfaldsbehandling. Det øger trygheden, ikke bare for dig selv, men også for dine pårørende.
For både børn og voksne, som har langvarige anfald (status epilepticus) eller ophobning af anfald, bør der udarbejdes en personlig behandlingsplan. I denne angives, hvornår og hvor meget anfaldsbrydende medicin, der skal gives, og hvornår der skal tilkaldes en ambulance.
Informationen skal kunne videregives til de omsorgspersoner, som er omkring personen med epilepsi i det daglige.
Her kan du hente skemaet “Min epilepsi” (pdf), der kan bruges til at informere om typer af anfald samt håndtering af anfald.
Anfaldsbrydende medicin
Da de fleste epileptiske anfald varer under 2 minutter, er akut anfaldsbehandling ikke nødvendig. I nogle tilfælde ved man dog på forhånd, at en person med epilepsi har risiko for at få anfald, der ikke stopper, fordi det er sket før. Ofte vil det være aftalt med lægen, at der skal gives medicin, som stopper anfaldet.
Medicin som kan gives akut kan f.eks. være Midazolam, som er en væske, der gives i munden, eller Diazepam der gives som et klysma, en vandig opløsning, som gives i endetarmen. Begge præparater kan bruges til både børn og voksne.
Øverst kan du se en film om at give buccolam. Og herunder er en film om at give stesolid.
Hvad betyder medicinens form?
Den måde medicinen er fremstillet på, har betydning for, hvor hurtigt og hvordan stoffet optages i kroppen. Det er forskelligt fra person til person, hvordan det fungerer bedst at administrere medicinen.
- Almindelige tabletter optages hurtigt i kroppen. De skal synkes hele eller kan deles, hvis der er en delekærv. Man skal være opmærksom på, at nogle delekærve er for at dele tabletten i forbindelse med indtagning, og andre for, at man kan dele tabletten i to dele med samme styrke. Dette vil fremgå af indlægssedlen, hvor man også kan læse, om de må knuses eller opløses i kold væske.
- Depottabletter er tabletter som gradvis og langsomt afgiver lægemidlet i mavesækken og tarmen. Virkningen er derfor mere langvarig, og i nogle tilfælde er bivirkninger mindre udtalte. De skal synkes hele og må ikke knuses eller tygges. Hvis der er en delekærv, må de deles, og nogle typer må gerne oprøres i kold væske. Hvis man er i tvivl, kan man læse indlægssedlen, spørge på apoteket, sygehuset eller tjekke på Må tabletten knuses
- Kapsler består af et hylster, der oftest er fremstillet af gelatine, hvor medicinen ligger indeni. Kapslen opløses i mavesækken eller tarmen. Kapsler kan anvendes for at styre, hvor medicinen optages, beskytte mod grim smag af medicinen, eller for at beskytte maveslimhinden. Kapsler skal som hovedregel synkes hele, nogle må dog gerne åbnes og indholdet, som er et granulat, drysses på lidt blød mad, fx yoghurt, lige inden indtagelsen – tjek derfor altid indlægssedlen.
- Orale væsker/mikstur optages hurtigt i kroppen og er derfor nødvendigt at give 3-4 gange dagligt. Orale væsker bruges, hvis personen ikke kan sluge piller eller har sonde.
- Stikpiller gives i endetarmen og kan bruges til personer, der ikke kan tage medicinen på anden måde, eller ved opkast og kvalme.
- Rektaltube/rektalsprøjte anvendes for eksempel til Stesolid®, der skal gives ved akut anfaldsbehandling. Medicinen gives i endetarmen og optages i løbet af ca. 5 minutter.
- Mundhulevæske anvendes også til akut anfaldsbehandling. Den indeholder midazolam (Buccolam®), som skal gives ved akut anfaldsbehandling. Optimalt gives halvdelen af dosis mellem den nederste gumme og kinden i den ene side af munden, og den anden halvdel af væsken i den modsatte side. Hvis dette ikke er muligt, gives hele dosis i samme side.
Du får tilskud til din medicin
Alle, der får tilskudsberettiget medicin, får automatisk tilskud. Hvis man opfylder betingelserne for kronikertilskud, tildeles det også automatisk. Men hvis man skal have forhøjet tilskud, fordi man kun kan tåle et bestemt produkt, eller skal have enkelttilskud, kræver det, at lægen søger om det.
Kopimedicin - generisk substitution
Når producenten ikke længere har patent på et originalt lægemiddel, kan andre firmaer lave et tilsvarende lægemiddel – ofte til en anden og lavere pris. I daglig tale kaldes det et kopipræparat. I fagsproget hedder det ”generisk substitution”.
I sammenhæng med medicin betyder det, at apoteket skal udlevere det billigste alternativ, når der findes flere forskellige receptpligtige varianter af lægemidlet med samme aktive indholdsstof.
Hvis den medicin du har recept til, er en del af en tilskudsgruppe, får du kun tilskud ud fra prisen på det billigste præparat i tilskudsgruppen. Det er derfor, du kan opleve, at tilsætningsstoffer, farve, form og navn kan variere på den medicin, du får udleveret på apoteket fra gang til gang.
Det aktive indholdsstof er dog altid det samme. Indlægssedlerne kan også være forskellige, fordi hvert medicinalfirma udarbejder sine egne indlægssedler. Sundhedsstyrelsen afgør, hvilke lægemidler der kan substitueres imellem og sikrer, at disse lægemidler alle lever op til samme kvalitetskrav.
Alkohol og epilepsimedicin
Epilepsimedicin og alkohol nedbrydes begge i leveren og kan derved påvirke hinanden. Alkohol påvirker også ens træthed og søvnrytme, hvilket også kan øge anfaldsrisikoen. Alkohol bør derfor nydes med forsigtighed. Hvor vidt en person med epilepsi kan tåle alkohol er meget individuelt og afhænger af både epilepsitype og personlige forhold.
Blodprøver måler medicinniveauet
Man kan måle niveauet af epilepsimedicin i blodet. Dette niveau kaldes plasmakoncentrationen. Det kan være meget forskelligt, hvordan man optager epilepsimedicin blandt andet på grund af genetiske variationer og størrelse på kroppen. Det kan derfor være forskelligt, hvor meget medicin man har behov for, for at opnå samme effekt af medicinen og samme plasmakoncentration. Der er nogle vejledende intervaller for plasmakoncentrationen af de forskellige typer epilepsimedicin, men det er individuelt, hvad der er den optimale plasmakoncentration. Denne findes ved at måle plasmakoncentrationen, når der er opnået fuld anfaldskontrol uden bivirkninger. Denne målværdi kan bruges til, hvis man senere bliver gravid, får anden medicin, der påvirker ens epilepsimedicin, ved mistanke om medicinen ikke tages korrekt og tilbagefald af anfald. I disse tilfælde bør man måle plasmakoncentrationen.
Man måler plasmakoncentrationen ved en blodprøve, der tages medicinfastende. Det vil sige, den måles på cirka det tidspunkt, man ville tage ens morgenmedicin, men man venter med at tage den indtil blodprøven er taget.
Man måler også ofte plasmakoncentrationen, når man starter op på, eller skifter medicin, så man derigennem kan vurdere, hvilken dosis der er behov for.
Opbevaring og holdbarhed af din epilepsimedicin
Nogle lægemidler har ingen særlige forholdsregler vedrørende opbevaring, mens andre kan have særlige forholdsregler. Tjek derfor altid indlægsseddel og holdbarhedsdato.
For eksempel opbevares Buccolam (akut anfaldsbrydende medicin) bedst ved stuetemperatur, dvs. 15-25 grader, det må ikke opbevares i køleskab eller fryser.
Al medicin bør altid opbevares forsvarligt, dvs. utilgængeligt for børn og andre uvedkommende.
Rejse med medicin
Hvis du skal rejse i Schengen-landene, og hvis du bruger medicin, som virker sløvende eller indeholder euforiserende stoffer, skal du medbringe et såkaldt ”pillepas”, også kaldet ”Schengen-attest”, der dokumenterer, hvilken medicin du bruger. ”Pillepasset” er gældende i 30 dage.
Uden for Schengenlandene gælder pillepasset ikke, og reglerne kan variere fra land til land, så du bør derfor henvende dig til ambassaden for det land, du rejser til, for at høre, hvilke krav der er gældende.
Apoteket har gode råd
På Apotekets hjemmeside kan du læse en masse nyttige oplysninger om at give medicin til børn.
Medicinsamtale
Ud over den information dit behandlingssted skal give dig, tilbyder alle apoteker en gratis medicinsamtale til alle, der indenfor de seneste 6 måneder er kommet i behandling med ny medicin, eller har en kronisk sygdom. Læs mere på apotekernes hjemmeside.
Apotekerne har også et tilbud om gratis medicingennemgang hvis du har mistet overblikket over din medicin. Læs mere på apotekernes hjemmeside.